Vol. 26 - Num. 101
Grupo Vías Respiratorias
El pediatra de Atención Primaria y la anafilaxia
María Teresa Guerra Péreza, Lidia Martínez Virumbralesb, Juan Carlos Juliá Benitoc, Isabel Reig Rincón de Arellanod, Grupo de Vías Respiratorias (GVR)e
aPediatra. CS Jerez Sur. Jerez de la Frontera. Cádiz. España.
bPediatra de Atención Primaria. Osakidetza. España.
cPediatra. CS República Argentina. Valencia. España.
dUnidad de Alergia. Hospital Arnau de Vilanova. Liria. Valencia. España.
eAsociación Española de Pediatría de Atención Primaria (AEPap).
Correspondencia: MT Guerra. Correo electrónico: guerraperez.mariateresa@gmail.com
Cómo citar este artículo: Guerra Pérez MT, Martínez Virumbrales L, Juliá Benito JC, Reig Rincón de Arellano I, Grupo de Vías Respiratorias (GVR). El pediatra de Atención Primaria y la anafilaxia . Rev Pediatr Aten Primaria. 2024;26:89-92. https://doi.org/10.60147/75144d9c
Publicado en Internet: 20-03-2024 - Número de visitas: 849
Resumen
La anafilaxia es una reacción alérgica grave de instauración rápida y potencialmente mortal. El diagnóstico de anafilaxia es clínico y debe realizarse de manera precoz. Aparece en las 2 primeras horas tras exposición al alérgeno, en los primeros 30 minutos en alergia alimentaria y más precozmente con medicamentos intravenosos o picaduras de himenópteros. Los síntomas cutáneos suelen ser los primeros en manifestarse y están presentes en la mayoría de los casos, más de un 80%. Pueden ser leves o transitorios e incluso no estar presentes en un 18% de los casos. Si se afecta el sistema cardiocirculatorio estaríamos ante un shock anafiláctico. La causa más frecuente en Pediatría son los alimentos. Existen cofactores cuya presencia aumenta la probabilidad de anafilaxia; los más importantes son: el ejercicio, los fármacos, la fiebre y el estrés.
El tratamiento de elección es la adrenalina intramuscular. Tanto los padres como los niños deben saber identificar los signos y/o síntomas del inicio de la anafilaxia para instaurar el tratamiento pautado en el plan de acción escrito.
Palabras clave
● Adrenalina ● Anafilaxia ● Autoinyector de adrenalinaNota:
Este texto corresponde a una versión abreviada y autorizada del texto original publicado en febrero de 2023 en la web del Grupo de Vías Respiratorias (https://www.respirar.org/index.php/protocolos), donde puede accederse al texto completo y a las referencias bibliográficas.
INTRODUCCIÓN
La anafilaxia es una urgencia médica que puede afectar a pacientes de cualquier edad, por lo que todos los profesionales sanitarios deberían estar familiarizados con su manejo. Consiste en una reacción sistémica de aparición brusca, resultado de la activación de varios mecanismos en los que se liberan mediadores inflamatorios de mastocitos y basófilos, que se caracteriza por la asociación de síntomas que afectan simultáneamente a varios órganos, que se inician de manera brusca y ponen en peligro la vida del paciente.
No existe una definición de anafilaxia universalmente admitida, por lo que es difícilmente reconocible y por ello podemos decir que es una enfermedad infradiagnosticada e infratratada, en tiempo y forma.
En la práctica se opta por una definición amplia y breve: “la anafilaxia es una reacción alérgica grave de instauración rápida y potencialmente mortal”.
CLÍNICA Y DIAGNÓSTICO
El diagnóstico de anafilaxia es fundamentalmente clínico y debe realizarse de manera precoz (Tabla 1). Los síntomas aparecen las 2 primeras horas de la exposición al alérgeno, generalmente en los primeros 30 minutos en caso de alergia alimentaria y más precozmente en caso de medicamentos intravenosos o picaduras de himenópteros.
| Tabla 1. Criterios clínicos para el diagnóstico de anafilaxia |
|---|
| La anafilaxia es muy probable cuando se cumple uno de los tres criterios siguientes: |
1. Inicio agudo (minutos u horas) de un síndrome que afecta a la piel y/o mucosas (urticaria generalizada, prurito o flushing [sofoco], edema de labios, úvula o lengua) y al menos uno de los siguientes:
|
2. Dos o más de los siguientes signos que aparecen rápidamente (minutos o algunas horas) tras la exposición a un alérgeno potencial para el niño:
|
3. Disminución de la TA tras la exposición a un alérgeno conocido (minutos o algunas horas):
|
|
PEF: pico de flujo espiratorio; TA: tensión arterial; TAS: tensión arterial sistólica. |

Los síntomas cutáneos suelen ser los primeros en manifestarse y están presentes en la mayoría de los casos, más de un 80%. En ocasiones, si la progresión es muy rápida los síntomas cutáneos pueden no estar presentes al comienzo de la anafilaxia, ser muy leves y transitorios e incluso estar ausentes en un 18% de los casos. En caso de verse afectado el sistema cardiocirculatorio se trataría de la reacción alérgica más grave que puede ocurrir y si presenta hipotensión es entonces cuando se denomina shock anafiláctico.
Dado que la causa más frecuente en Pediatría son los alimentos, en el caso de lactantes o niños pequeños un primer episodio de anafilaxia puede manifestarse con síntomas digestivos inespecíficos, haciendo el diagnóstico más complicado y retrasando el inicio del tratamiento.
Los cofactores son circunstancias en las que aumenta la probabilidad de que se produzca la reacción alérgica, como, por ejemplo: el ejercicio (sobre todo en adolescentes), los fármacos (antiinflamatorios no esteroideos, AINE), la fiebre, el estrés y el estado premenstrual.
La recurrencia de los síntomas, tras haberse resuelto el episodio inicial anafiláctico, sin exposición adicional al agente causal, es denominada anafilaxia bifásica y puede ocurrir hasta en un 5% de los casos.
TRATAMIENTO
El tratamiento de la anafilaxia es la adrenalina intramuscular. Se debe administrar de forma inmediata y valorar la respuesta. Posteriormente, se aplicarán otros tratamientos. De la rapidez en la forma de actuar dependerá el éxito del tratamiento.
Dosis intramuscular: 0,01 mg/kg de la concentración 1:1000 (1 mg = 1 ml). Dosis máxima en Pediatría: 0,5 mg. Puede repetirse a los 5-10 minutos si es necesario. Fuera del ámbito sanitario se dispone de autoinyectores de adrenalina (AIA) precargada: 0,15 mg 0,30 mg y 0,50 mg.
Todos los centros sanitarios deberían disponer de un protocolo de actuación para el manejo inicial de la anafilaxia, y los profesionales estar capacitados y actualizados en dichos tratamientos (Figura 1).
| Figura 1. Protocolo de actuación ante una anafilaxia en Atención Primaria |
|---|
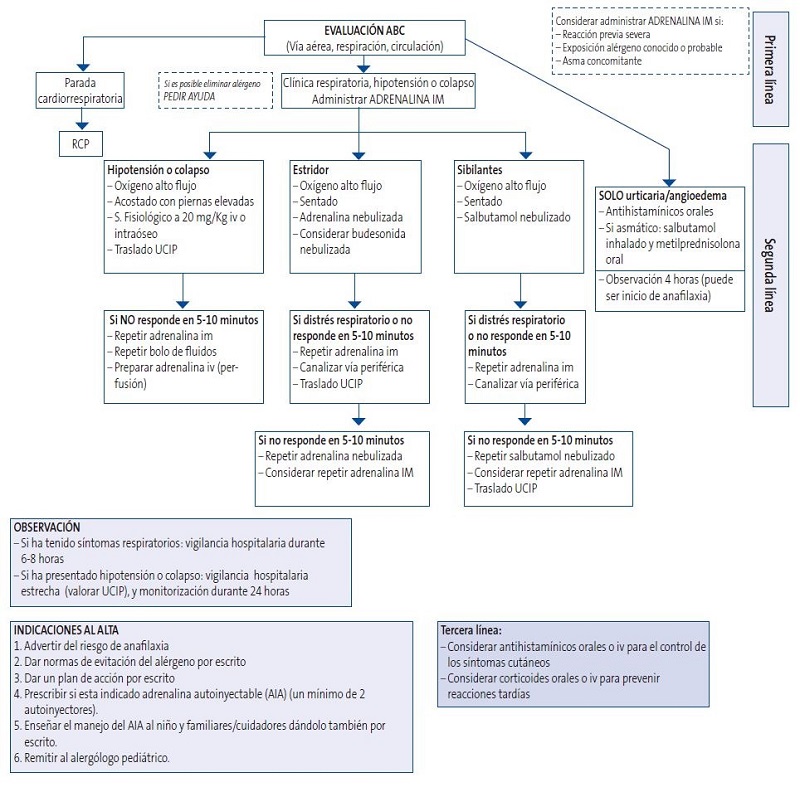 |

PRESCRIPCIÓN DE AUTOINYECTORES DE ADRENALINA
Actualmente en nuestro país están comercializados autoinyectores con tres tipos de dosis fijas, por lo que la dosis a administrar en muchos casos no podrá adecuarse de modo preciso a la recomendada (0,01 mg/kg). Resulta razonable:
- 0,15 mg para niños de 10 a 25 kg
- 0,30 mg para niños de 25 a 50 kg
- 0,50 mg para niños de más de 50 kg
Todo niño que haya sufrido una anafilaxia deberá tener disponible dos AIA (ya que el 10% de pacientes precisan una 2.ª dosis, por posibles fallos o inyecciones en lugares equivocados o por posibles retrasos en la asistencia médica) para que los padres, cuidadores o el propio niño pueda administrarlo de modo inmediato en caso de necesidad. Deben darse instrucciones claras sobre cuándo y cómo se debe de utilizar el dispositivo, recalcando la importancia de su uso precoz para poder controlar la anafilaxia.
Se debe administrar por vía intramuscular en la parte anterolateral del músculo vasto externo, equidistante entre la rótula y la cresta iliaca. Algunos autores consideran adecuado el AIA de 0,15 mg para niños de menos de 15 kg de peso, por sus leves y transitorios efectos adversos frente a las consecuencias de la no administración de la adrenalina por miedo. Dada la longitud de la aguja en los autoinyectores actualmente disponibles en nuestro país, podría existir riesgo de inoculación en el hueso subyacente. Para evitar este riesgo en estos lactantes de menor peso, se ha propuesto “pellizcar” el músculo de la pierna en el lugar de la inyección, aumentando así la distancia entre la piel y el hueso.
Cuando ocurra una reacción anafiláctica siempre se debe acudir a un servicio de urgencias de Pediatría tras la utilización de un AIA.
EDUCACIÓN SANITARIA DEL NIÑO Y SU FAMILIA
Hay que adoptar una serie de medidas dirigidas a prevenir y minimizar el riesgo de anafilaxia; además, el niño y su familia deben ser instruidos en identificar de modo precoz los signos y/o síntomas que sugieren el inicio de una anafilaxia para poder iniciar el tratamiento pautado en su plan de acción.
El manejo de AIA debe conocerlo tanto el niño como su entorno: familia, cuidadores, profesores, etc. Es importante que se refuerce de modo frecuente con demostraciones prácticas con simuladores que todo pediatra debe tener en su consulta. Hay que recordar que deben comprobar la caducidad del AIA e insistir en que siempre debe acompañar al niño adonde quiera que vaya. El entrenamiento del dispositivo debe ser específico para cada AIA y asegurarse de que conoce el manejo de este si se cambia el dispositivo.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
RESPONSABILIDAD DE LOS AUTORES
Todos los autores han contribuido de forma equivalente en la elaboración del documento. Los autores han remitido un formulario de consentimiento de los padres/tutores para publicar información de su hijo/a.
ABREVIATURAS
AIA: autoinyectores de adrenalina · AINE: antiinflamatorios no esteroideos.
Comentarios
Este artículo aún no tiene comentarios.





